Гемосидероз мкб 10 код
Среди взрослых чаще болеют мужчины, среди детей чаще поражаются девочки.Заболевание медленно развивается на дистальных отделах нижних конечностей и прогрессирует в проксимальном направлении.
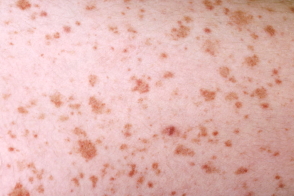
У пациентов появляются множественные четкие оранжево-коричневые пятна размером с булавочную головку, напоминающие «кайенскии перец» с многочисленными петехиями. Очаги возникают симметрично на нижних конечностях и иногда в верхней части тела.Новые петехии ярко-красные, в дальнейшем переходящие в фиолетовые и оставляющие коричневые очаги гемосидериновой пигментации, пальпируемые по мере вытекания крови из поврежденных сосудов, не исчезающие при диаскопии, довольно резко очерченные, частично сливающиеся, без тенденции к кольцевидной группировке.Телеангиэктазии, как правило, отсутствуют или немногочисленны.
При длительном существовании в редких случаях возможно появление нерезко выраженной поверхностной атрофии.Возможны незначительная эритема, шелушение и зуд. Поражения при болезни Шамберга могут иметь асимметричное распределение, особенно в подростковом возрасте.Подавляющее большинство пациентов со временем выздоравливают.
Лабораторные анализы не обязательны.Биопсия кожи проводится с целью исключения лейкоцитокластического васкулита.При гистологическом исследовании выявляется периваскулярный инфильтрат лимфоцитарно-гистиоцитарного характера с экстравазацией эритроцитов, отложение гемосидерина.
Пигментацию можно маскировать косметическими кремами, такими как «DermaBlend».
Последовательно эффективной терапии не существует, хотя назначаются следующие препараты:
Имеются противопоказания.Проконсультируйтесь с врачом
Содержание
Дерматология в России
Зарегистрируйтесь!
Если Вы врач, то после регистрации на сайте Вы получите доступ к специальной информации.
Если Вы уже зарегистрированы, введите имя и пароль (форма в верхнем правом углу или здесь).
Васкулит Шамберга
Эпидемиология : обычно болезнь Шамберга встречается в возрасте 30—60 лет, дети болеют редко. Мужчины болеют чаще. Этиология : неизвестна. Предполагают иммунное поражение сосудов с выходом эритроцитов из капилляров во внеклеточное пространство. Провоцирующие факторы: повышенное гидростатическое давление в капиллярах, травма, зудящие дерматиты, лекарственные средства (парацетамол, зомепирак и другие НПВС, ампициллин, карбромал, мепробамат, диуретики). Болезнь Шамберга — представляет собой лимфоцитарный капиллярит, который характеризуется наличием петехий и коричневых пурпурных пятен, возникающих чаще всего на нижних конечностях. Пациентов беспокоит исключительно как косметический дефект.
Кожный процесс со временем приобретает буроватый оттенок. Такое явление объясняется тем,что гемосидероз возникает при внутрисосудистом разрушении эритроцитов. Местный гемосидероз возникает в результате эволюции кровоизлияний в тканях. Обломки разрушающихся эритроцитов захватываются тканевыми макрофагами — гистиоцитами — и перерабатываются в гемосидерин. Гибель этих тканевых макрофагов ведет к внеклеточному отложению глыбок гемосидерина в ткани. Зона бывшего кровоизлияния выглядит как очаг ржавого цвета или полость со стенками такого же цвета.
Васкулиты, ограниченные кожей
Общая информация
Краткое описание
РОССИЙСКОЕ ОБЩЕСТВО ДЕРМАТОВЕНЕРОЛОГОВ И КОСМЕТОЛОГОВ
ФЕДЕРАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ВЕДЕНИЮ БОЛЬНЫХ ВАСКУЛИТАМИ, ОГРАНИЧЕННЫМИ КОЖЕЙ
Шифр по Международной классификации болезней МКБ-10
L95; L95.0; L95.1; L95.8; L95.9
ОПРЕДЕЛЕНИЕ
Васкулиты (ангииты) кожи – дерматозы, в клинической и патоморфологической картине которых первоначальным и ведущим звеном выступает неспецифическое воспаление стенок дермальных и гиподермальных кровеносных сосудов разного калибра.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
В настоящее время единая общепринятая классификация васкулитов кожи отсутствует. Для практических целей используется рабочая классификация васкулитов кожи, разработанная О.Л. Ивановым (1997 г.) (табл. 1) [2].
Таблица 1. Классификация васкулитов кожи
| Клинические формы | Синонимы | Основные проявления | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| I. Дермальные васкулиты | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Полиморфный дермальный васкулит: | Синдром Гужеро-Дюперра, артериолит Рюитера, болезнь Гужеро-Рюитера, некротизирующий васкулит, лейкоцитокластический васкулит | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Уртикарный тип | Уртикарный васкулит | Воспалительные пятна, волдыри | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Геморрагический тип | Геморрагический васкулит, геморрагический лейкоцитокластический микробид Мишера-Шторка, анафи-лактоидная пурпура Шенлейна-Геноха, геморрагический капилляротоксикоз | Петехии, отечная пурпура («пальпируемая пурпура»), экхимозы, геморрагические пузыри | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Папулонодулярный тип | Нодулярный дермальный аллергид Гужеро | Воспалительные узелки и бляшки, мелкие отечные узлы | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Папулонекротический тип | Некротический нодулярный дерматит Вертера-Дюмлинга | Воспалительные узелки с некрозом в центре, «штампованные» рубчики | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Пустулезно-язвенный тип | Язвенный дерматит, гангренозная пиодермия | Везикулопустулы, эрозии, язвы, рубцы | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Некротически-язвенный тип | Молниеносная пурпура | Геморрагические пузыри, геморрагический некроз, язвы, рубцы | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Полиморфный тип | Трехсимптомный синдром Гужеро-Дюперра, полиморфно-нодулярный тип артериолита Рюитера | Чаще сочетание волдырей, пурпуры и поверхностных мелких узлов; возможно сочетание любых элементов | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Хроническая пигментная пурпура: | Геморрагически-пигментные дерматозы, болезнь Шамберга-Майокки | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Петехиальный тип | Стойкая прогрессирующая пигментная пурпура Шамберга, болезнь Шамберга | Петехии, пятна гемосидероза | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Телеангиэктатический тип | Телеангиэктатическая пурпура Майокки | Петехии, телеангиэктазии, пятна гемосидероза | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Лихеноидный тип | Пигментный пурпурозный лихеноидный ангиодермит Гужеро-Блюма | Петехии, лихеноидные папулы, телеангиэктазии, пятна гемосидероза | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Экзематоидный тип | Экзематоидная пурпура Дукаса-Капетанакиса | Петехии, эритема, лихенификация, чешуе-корочки, пятна гемосидероза | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| II. Дермо-гиподермальные васкулиты | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Ливедо-ангиит | Кожная форма узелкового периарте-риита, некротизирующий васкулит, ливедо с узлами, ливедо с изъязвлениями | Ветвистое или сетчатое ливедо, узловатые уплотнения, геморрагические пятна, некрозы, язвы, рубцы | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
 узловатая эритема</td> <td>Вариабельный гиподермит Вилановы-Пиньоля, мигрирующая узловатая эритема Беферштедта, болезнь Вилановы</td> <td>Асимметричный плоский узел, растущий по периферии и разрешающийся в центре</td> </tr> <tr> <td>Узловато-язвенный васкулит</td> <td>Нодулярный васкулит, нетуберкулезная индуративная эритема</td> <td>Плотные узлы с изъязвлением, рубцы</td> </tr> </tbody> </table> <h2>Этиология и патогенез</h2> <p>Согласно статистическим данным заболеваемость васкулитами кожи составляет в среднем 38 случаев на миллион, при этом преимущественно болеют женщины [1].</p> <!-- WP QUADS Content Ad Plugin v. 2.0.92 --> <div class=) Васкулиты в настоящее время рассматривают как полиэтиологическое заболевание. Ведущей является теория иммунокомплексного генеза васкулитов. Наиболее частой причиной развития васкулитов, ограниченных кожей, являются различные острые или хронические инфекции: бактериальные (стафилококки, стрептококки, энтерококки, иерсинии, микобактерии), вирусные (вирус Эпштейна-Барр, вирусы гепатитов В и С, ВИЧ, парвовирус, цитомегаловирус, вирус простого герпеса, вирус гриппа) и грибковые [2–4]. Микробные агенты играют роль антигенов, которые взаимодействуя с антителами, образуют иммунные комплексы, оседающие на стенках сосудов [2, 3, 5–8]. Среди экзогенных сенсибилизирующих факторов особое место отводят лекарственным средствам, с приемом которых связано развитие 10% случаев васкулитов кожи. Наиболее часто к поражению сосудов приводят антибактериальные препараты (пенициллины, тетрациклины, сульфаниламиды, цефалоспорины), диуретики (фуросемид, гипотиазид), антиконвульсанты (фенитоин), аллопуринол. Лекарственные вещества, находясь в составе иммунных комплексов, повреждают стенки сосудов, а также стимулируют продукцию антител к цитоплазме нейтрофилов [9, 10]. В роли провоцирующего фактора также могут выступать новообразования. В результате продукции дефектных белков клетками опухоли происходит образование иммунных комплексов. Согласно другой теории сходство антигенного состава опухоли и клеток эндотелия может приводить к продукции аутоантител [10]. Васкулиты кожи часто выступают в качестве кожного синдрома при диффузных болезнях соединительной ткани (СКВ, ревматоидном артрите и др.), криоглобулинемии, болезнях крови [11]. Клиническая картинаCимптомы, течениеКлинические проявления васкулитов кожи чрезвычайно многообразны. Однако существует ряд общих признаков, клинически объединяющих эту полиморфную группу дерматозов [2,11,12]: Полиморфный дермальный васкулит В зависимости от клинической картины заболевания выделяют различные типы полиморфного дермального васкулита: – Геморрагический тип дермального васкулита встречается наиболее часто. Типичное проявление этого варианта – так называемая пальпируемая пурпура – отечные геморрагические пятна различной величины, локализующиеся обычно на голенях и тыле стоп, легко определяемые не только визуально, но и при пальпации, чем они отличаются от других пурпур. Однако первыми высыпаниями при геморрагическом типе обычно бывают мелкие отечные воспалительные пятна, напоминающие волдыри и вскоре трансформирующиеся в геморрагическую сыпь. При дальнейшем нарастании воспалительных явлений на фоне сливной пурпуры и экхимозов могут формироваться геморрагические пузыри, оставляющие после вскрытия глубокие эрозии или язвы. Высыпаниям, как правило, сопутствует умеренные отеки нижних конечностей. Геморрагические пятна могут появляться на слизистой оболочке полости рта и зева. – Папулонодулярный тип встречается довольно редко. Он характеризуется появлением гладких уплощенных воспалительных узелков округлой формы величиной с чечевицу или мелкую монету, а также небольших поверхностных нерезко очерченных отечных бледно-розовых узлов величиной с лесной орех, болезненных при пальпации. Высыпания локализуются на конечностях, обычно на нижних, редко на туловище, и не сопровождаются выраженными субъективными ощущениями. – Папулонекротический тип проявляется небольшими плоскими или полушаровидными воспалительными нешелушащимися узелками, в центральной части которых вскоре формируется сухой некротический струп обычно в виде черной корочки. При снятии струпа обнажаются небольшие округлые поверхностные язвочки, а после рассасывания папул остаются мелкие «штампованные» рубчики. Высыпания располагаются, как правило, на разгибательных поверхностях конечностей и клинически полностью симулируют папулонекротический туберкулез, с которым следует проводить самую тщательную дифференциальную диагностику. – Пустулезно-язвенный тип обычно начинается с небольших везикулопустул, напоминающих акне или фолликулит, быстро трансформирующихся в язвенные очаги с тенденцией к неуклонному эксцентрическому росту вследствие распада отечного синюшно-красного периферического валика. Поражение может локализоваться на любом участке кожи, чаще на голенях, в нижней половине живота. После заживления язв остаются плоские или гипертрофические, длительно сохраняющие воспалительную окраску рубцы. – Некротически-язвенный тип – наиболее тяжелый вариант дермального васкулита. Он имеет острое (иногда молниеносное) начало и последующее затяжное течение (если процесс не заканчивается быстрым летальным исходом). Вследствие острого тромбоза воспаленных кровеносных сосудов возникает омертвение (инфаркт) того или иного участка кожи, проявляющееся некрозом в виде обширного черного струпа, образованию которого может предшествовать обширное геморрагическое пятно или пузырь. Процесс обычно развивается в течение нескольких часов, сопровождается сильными болями и лихорадкой. Поражение чаще располагается на нижних конечностях и ягодицах. Гнойно-некротический струп сохраняется длительное время. Образовавшиеся после его отторжения язвы имеют различную величину и очертания, покрыты гнойным отделяемым, крайне медленно рубцуются. – Полиморфный тип характеризуется сочетанием различных высыпных элементов, свойственных другим типам дермального васкулита. Чаще отмечают сочетание отечных воспалительных пятен, геморрагических высыпаний пурпурозного характера и поверхностных отечных мелких узлов, что составляет классическую картину так называемого трехсимптомного синдрома Гужеро-Дюперра и идентичного ему полиморфно-нодулярного типа артериолита Рюитера. Хроническая пигментная пурпура – Телеангиэктатический тип (телеангиэктатическая пурпура Майокки) проявляется чаще своеобразными пятнами-медальонами, центральная зона которых состоит из мелких телеангиэктазий (на слегка атрофичной коже), а периферическая – из мелких петехий на фоне гемосидероза. – Лихеноидный тип (пигментный пурпурозный лихеноидный ангиодермит Гужеро-Блюма) характеризуется диссеминированными мелкими лихеноидными блестящими, почти телесного цвета узелками, сочетающимися с петехиальными высыпаниями, пятнами гемосидероза и иногда мелкими телеангиэктазиями. – Экзематоидный тип (экзематоидная пурпура Дукаса-Капетанакиса) отличается возникновением в очагах, помимо петехий и гемосидероза, явлений экзематизации (отечности, разлитого покраснения, папуловезикул, корочек), сопровождающихся зудом. Ливедо-ангиит ДиагностикаДиагностика васкулитов кожи в типичных случаях не представляет существенных затруднений, она базируется на клинико-анамнестических данных (наличие предшествующей общей или очаговой инфекции, прием аллергенных медикаментов, воздействие механических, физических и химических агентов, длительное пребывание на ногах, переохлаждение и др.). В клинической картине важно определить степень активности патологического процесса (табл. 2). Выделяют две степени активности кожного процесса при васкулитах: Для подтверждения диагноза при упорном течении заболевания или атипичной его разновидности необходимо проведение патогистологического исследования пораженного участка кожи. Наиболее характерные патогистологические признаки кожных васкулитов: набухание и пролиферация эндотелия кровеносных сосудов, инфильтрация сосудистых стенок и их окружности лимфоцитами, гистиоцитами, нейтрофилами, эозинофилами и другими клеточными элементами, явления лейкоцитоклазии (разрушение ядер лейкоцитов вплоть до образования «ядерной пыли»), фибриноидные изменения сосудистых стенок и окружающей их ткани вплоть до сплошного или сегментарного некроза, наличие эритроцитарных экстравазатов. Основным патогистологическим критерием васкулита всегда остается наличие признаков изолированного воспаления сосудистой стенки [2,11–14]. Таблица 2. Клиническая и лабораторная характеристика степени активности патологического процесса при васкулитах кожи
Дифференциальный диагнозДифференциальный диагноз васкулитов кожи проводят с туберкулезом кожи, экземой и пиодермиями. ЛечениеЦели лечения Общие замечания по терапии Схемы лечения Полиморфный дермальный васкулит Степень активности I Нестероидные противовоспалительные средства (B)[2, 13] Антигистаминные препараты (В) Наружно: Степень активности II Системные глюкокортикостероиды (А) Корректоры метаболизма костной и хрящевой ткани в комбинациях: Нестероидные противовоспалительные средства (В) Цитостатики (А) [16] Антибактериальные препараты (В) [13] Ангиопротекторы и корректоры микроциркуляции(A) [2, 18, 19] Венотонизирующие и венопротекторные средства(A) [2, 18, 19] Антигистаминные препараты (В) [13] Антикоагулянты (D) [2] Дезинтоксикационная терапия (D) [2] Хроническая пигментная пурпура Хинолины (А) [14, 20] Витамины (D) Ангиопротекторы и корректоры микроциркуляции(A) [2, 18, 19] Венотонизирующие и венопротекторные средства(A) [2, 18, 19] Наружно: Ливедо-ангиит Степень активности I Нестероидные противовоспалительные средства (В)[2] Ангиопротекторы и корректоры микроциркуляции (А) [2, 19, 20] Венотонизирующие и венопротекторные средства(A) [2, 19, 20] Витамины (D) Степень активности II Системные глюкокортикостероиды (А) Цитостатики (А) [2,18,17] Ангиопротекторы и корректоры микроциркуляции (А) [2, 19, 20] Антикоагулянты (D) [2] Дезинтоксикационная терапия (D) [2] Наружно: Ангиопротекторы и корректоры микроциркуляции: Особые ситуации Требования к результатам лечения Тактика при отсутствии эффекта от лечения ПРОФИЛАКТИКА Госпитализация— Васкулиты, ограниченные кожей, II степени активности; ИнформацияИсточники и литератураИнформацияПерсональный состав рабочей группы по подготовке федеральных клинических рекомендаций по профилю «Дерматовенерология», раздел «Васкулиты, ограниченные кожей»: 1. Олисова О.Ю – профессор, доктор медицинских наук, заведующая кафедрой кожных болезней лечебного факультета ГБОУ ВПО Первого МГМУ им. И.М. Сеченова Минздрава России. МЕТОДОЛОГИЯ Методы, использованные для сбора/селекции доказательств: Описание методов, использованных для сбора/селекции доказательств: Методы, использованные для оценки качества и силы доказательств: Рейтинговая схема для оценки силы рекомендаций:
Методы, использованные для анализа доказательств: Методы, использованные для формулирования рекомендаций: Рейтинговая схема для оценки силы рекомендаций: Индикаторы доброкачественной практики (Good Practice Points – GPPs): Экономический анализ: Метод валидизации рекомендаций: Описание метода валидизации рекомендаций: Консультация и экспертная оценка: Рабочая группа: Основные рекомендации: Не пропустите наши новые статьи: Подписаться авторизуйтесь 0 комментариев Старые | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||