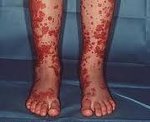
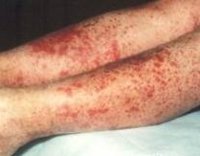
Геморрагический васкулит — системное асептическое воспаление сосудов микроциркуляторного русла с преимущественным поражением кожи, суставов, желудочно-кишечного тракта и почечных клубочков. Протекает с явлениями геморрагической или уртикарной сыпи, артралгиями, абдоминальным болевым синдромом, гематурией и почечной недостаточностью. Диагностика основана на клинических симптомах, лабораторных данных (анализ крови, мочи, коагулограмма), исследовании органов ЖКТ и почек. Основой лечения васкулита является терапия антикоагулянтами, ангиагрегантами. В тяжелых случаях применяется экстракорпоральная гемокоррекция, глюкокортикоидная терапия, противовоспалительное, цитостатическое лечение.
МКБ-10
Общие сведения
Причины
Этиологические аспекты изучены не до конца, известно лишь, что в большинстве случаев патология носит инфекционно-аллергическую природу. Существует сезонная зависимость ‒ наибольшая заболеваемость регистрируется в сырое и холодное время года. Многолетние наблюдения позволили выявить общие триггерные факторы, предшествующие развитию клинических проявлений. К их числу относят:
Во многих наблюдениях причинный фактор, вызвавший возникновение васкулита, установить не удается. Ряд авторов высказывает предположение, что воздействие провоцирующих факторов приводит к развитию геморрагического васкулита лишь в тех случаях, когда оно осуществляется на фоне генетической предрасположенности организма к гиперергическим иммунным реакциям.
Патогенез
В основе механизма развития геморрагического васкулита лежит образование иммунных комплексов и повышение активности белков системы комплемента. Циркулируя в крови, они откладываются на внутренней поверхности стенки мелких сосудов (венул, артериол, капилляров), вызывая ее повреждение с возникновением асептического воспалительного процесса. Воспаление сосудистой стенки в свою очередь приводит к повышению ее проницаемости, отложению в просвете сосуда фибрина и тромботических масс, что обуславливает основные клинические признаки заболевания — кожно-геморрагический синдром и микротромбирование сосудистого русла с поражением ЖКТ, почек, суставов.
Классификация
В клиническом течении капилляротоксикоза различают острую фазу (начальный период или обострение) и фазу стихания (улучшение). По преобладающим симптомам заболевание классифицируют на следующие клинические формы: простую, ревматоидную (суставную), абдоминальную и молниеносную. В соответствии с характером течения различают острый (до 2-х мес.), затяжной (до полугода) и хронический ГВ. По тяжести клинических проявлений выделяют васкулит:
Симптомы
Для клиники аллергической пурпуры типично острое начало с повышением температуры до субфебрильных или фебрильных цифр. Однако возможно отсутствие подъема температуры. Кожный синдром отмечается в самом дебюте заболевания и наблюдается у всех больных. Он характеризуются диффузными пятнисто-папулезными геморрагическими элементами различной величины (чаще мелкими), не исчезающими при надавливании. В некоторых случаях наблюдается уртикарная сыпь. Высыпания обычно располагаются симметрично на коже голеней, бедер и ягодиц, в области крупных суставов, реже — на коже рук и туловища. Обильность высыпаний часто коррелирует с тяжестью васкулита. При наиболее тяжелом его течении в центре некоторых элементов сыпи развивается некроз и образуется язва. Разрешение сыпи заканчивается длительно сохраняющейся гиперпигментацией. При хроническом течении ГВ с частыми рецидивами на коже после исчезновения сыпи возникает шелушение.
Почечный синдром возникает у 25-30% пациентов и проявляется признаками хронического или острого гломерулонефрита с различной степенью гематурии. У ряда больных возникает нефротический симптомокомплекс. Поражение других органов при геморрагическом васкулите происходит довольно редко. Это может быть геморрагическая пневмония в виде кашля с прожилками крови в мокроте и одышки, кровоизлияния в эндокард, геморрагический перикардит, миокардит. Поражение сосудов головного мозга проявляется головокружением, раздражительностью, головной болью, эпиприступами и может вызвать развитие геморрагического менингита.
Осложнения
Поражение почек является самым стойким синдромом геморрагического васкулита, может осложняться злокачественным гломерулонефритом и хронической почечной недостаточностью. В тяжелых случаях аллергической пурпуры возникают желудочно-кишечные кровотечения, сопровождающиеся кровавой рвотой и присутствием крови в каловых массах, легочные кровотечения, кровоизлияния в вещество головного мозга (геморрагический инсульт). Массивные кровопотери могут привести к коллапсу и анемической коме. Осложнения абдоминального синдрома встречаются реже и представлены инвагинацией кишечника, перитонитом, тромбозом брыжеечных сосудов, некрозом части тонкого кишечника. Наибольшая частота летальных исходов регистрируется при молниеносной форме ГВ.
Диагностика
Абдоминальную форму геморрагического васкулита следует дифференцировать от других причин, обуславливающих появление симптомов «острого живота»: аппендицита, пенетрации язвы желудка, острого холецистита, панкреатита, перфорации кишечника при язвенном колите др. Также необходимо исключить тромбоцитопеническую пурпуру, геморрагический синдром при инфекционных заболеваниях (геморрагических лихорадках, гриппе), лейкоз, ревматоидный артрит, болезнь Стилла, острый гломерулонефрит, системные васкулиты.
Лечение
В острой фазе геморрагического васкулита пациентам необходимо соблюдать постельный режим и гипоаллергенную диету, ограничить употребление жидкости и соли, исключить прием антибиотиков и других медикаментов, которые могут усиливать сенсибилизацию организма. Основные направления терапии зависят от клинических проявлений, поэтому их целесообразно рассматривать посиндромно:
Тяжелое течение заболевания является показанием для проведения экстракорпоральной гемокоррекции (гемосорбция, иммуносорбция, плазмаферез). Многие авторы отмечают неэффективность антигистаминных препаратов в лечении ГВ. Однако их применение может быть оправдано у пациентов с аллергическим анамнезом. При связи заболевания с пищевой аллергией и наличием абдоминального синдрома дополнительно назначаются энтеросорбенты.
Прогноз и профилктика
Системные васкулиты
Общая информация
Краткое описание
Определение:Системные васкулиты (СВ)— группа болезней, при которых ишемия и некроз тканей возникают вследствие воспаления кровеносных сосудов (первичного или вторичного по отношению к основному заболеванию). Клинические проявления васкулитов зависят от типа, размера и локализации поражённых сосудов, а также активности системного воспаления.
Код протокола:
Коды по МКБ-10:
М30.0 Узелковый полиартериит
М30.1 Полиартериит с поражением лёгких (Черджа—Стросс)
М30.8 Другие состояния, связанные с узелковым полиартериитом
М31.0 Гиперчувствительный ангиит (Синдром Гудпасчера)
М31.3 Гранулематоз Вегенера
М31.4 Синдром дуги аорты (Б.Такаясу)
М31.5 Гигантоклеточный артериит (Б.Хортона) с ревматическойполимиалгией
М31.6 Другие гигантоклеточные артерииты
М35.2 Болезнь Бехчета
М35.3 Ревматическая полимиалгия
D69.0 Пурпура Шенляйна —Геноха
D89.1 Эссенциальная криоглобулинемия,
173.1. Облитерирующий тромбангиит (болезнь Бюргера)
Сокращения, используемые в протоколе:
АГ- артериальная гипертонии
АТ- антитела
ANCA- антиген цитоплазматических нейтрофилов
ГК-глюкокортикостероиды
КТ- компьютерная томография
КФК-креатининфосфокиназа
МНО – междунородное нормализованное отношение
НПВП – нестероидные противовоспалительные препараты
СВ- системный васкулит.
СРБ- С- реактивный белок
СОЭ- скорость оседания эритроцитов
ЦНС- центральная нервная система
УЗДГ- ультразвуковая допплерография
УЗИ- ультразвуковое исследование
ФГДС-фиброгастродуоденоскопия
ЭКГ- электрокардиограмма
ЭХОКГ- эхокардиография
| Дата разработки протокола: 2012 год |
| Категория пациентов: больные с системнымиваскулитами |
| Пользователи протокола: врачи ревматологи, терапевты, врачи общей практики. |
| Указание на отсутствие конфликта интересов |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Диагностика
Диагностические критерии:
КЛАССИФИКАЦИОННЫЕ КРИТЕРИИ УЗЕЛКОВОГО ПОЛИАРТЕРИИТА
1. Похудение >4 кг: потеря массы тела с момента начала заболевания на 4 кг и более, не связанная с особенностями питания и т.д.
2. Сетчатое ливедо: пятнистые, сетчатые изменения рисунка кожи на конечностях и туловище.
3. Боль или болезненность яичек: ощущение боли или болезненности в яичках, не связанное с инфекцией, травмой и т.д.
4. Миалгии, слабость или болезненность в мышцах нижних конечностей: диффузные миалгии (исключая плечевой пояс или поясничную область) или слабость мышц или болезненность в мышцах нижних конечностей.
5. Мононеврит или полинейропатия: развитие мононейропатии, множественной моно- или полинейропатии.
6. Диастолическое давление >90 ммрт.ст.: развитие АГ с уровнем диастолического давления более 90 ммрт.ст.
7. Повышение мочевины или креатинина крови: повышение мочевины >40 мг% или креатинина>15 мг%, не связанные с дегидратацией или нарушением выделения мочи.
8. Инфекция вирусом гепатита В: наличие HBsAg или AT к вирусу гепатита В в сыворотке крови.
9. Артериографические изменения: аневризмы или окклюзии висцеральных
артерий, выявляемые при ангиографии, не связанные с атеросклерозом,
фибромышечной дисплазией и другими невоспалительными заболеваниями.
10. Биопсия: гистологические изменения, свидетельствующие о присутствии гранулоцитов в стенке артерий.
11. Наличие 3 и более любых критериев позволяет поставить диагноз с чувствительностью 82,2% и специфичностью 86,6%.
КЛАССИФИКАЦИОННЫЕ КРИТЕРИИ ГРАНУЛЕМАТОЗА ВЕГЕНЕРА
1. Воспаление носа и полости рта: язвы в полости рта; гнойные или кровянистые выделения из носа.
2. Изменения в лёгких при рентгенологическом исследовании: узелки, инфильтраты или полости в лёгких.
3. Изменения мочи: микрогематурия (>5 эритроцитов в поле зрения) или скопления эритроцитов в осадке мочи.
4. Биопсия: гранулематозное воспаление в стенке артерии или в периваскулярном и экстраваскулярном пространстве.
Наличие у больного двух и более любых критериев позволяет поставить диагноз с чувствительностью 88% и специфичностью 92%.
КЛАССИФИКАЦИОННЫЕ КРИТЕРИИ СИНДРОМА ЧЕРДЖА-СТРОСС
1. Астма: затруднение дыхания или диффузные хрипы при вдохе.
2. Эозинофилия: эозинофилия>10%.
3. Аллергия в анамнезе: сезонная аллергия (аллергический ринит) или другие аллергические реакции (пищевая, контактная), за исключением лекарственной.
4. Моно- или полинейропатия: мононейропатия, множественная мононейропатия или полинейропатия по типу перчаток или чулок..
5.Лёгочные инфильтраты: мигрирующие или транзиторные лёгочные инфильтраты, выявляемые при рентгенологическом исследовании.
6.Синусит: боли в синусах или рентгенологические изменения.
7. Биопсия: внесосудистые эозинофилы: скопление эозинофилов во внесосудистом пространстве.
Наличие у больного 4 и более любых признаков позволяет поставить диагноз с чувствительностью 85% и специфичностью 99%.
КЛАССИФИКАЦИОННЫЕ КРИТЕРИИ ПУРПУРЫ ШЕНЛЯЙНА-ГЕНОХА
1. Пальпируемая пурпура: слегка возвышающиеся геморрагические кожные изменения, не связанные с тромбоцитопенией.
2. Возраст 10 мм рт.ст.: разница систолического АД >10 мм рт.ст. при его измерении на плечевых артериях.
5. Шум на подключичных артериях или брюшной аорте: наличие шума, выявляемого при аускультации, над обеими подключичными артериями или брюшной аортой.
6. Изменения при ангиографии: сужение просвета или окклюзия аорты, её крупных ветвей в проксимальных отделах верхних и нижних конечностей, не связанные с атеросклерозом, фибромышечной дисплазией и др. (фокальные, сегментарные).
Наличие 3 и более любых критериев позволяет поставить диагноз с чувствительностью 90,5% и специфичностью 97,8%.
Лабораторные исследования (клиническое значение):
ОБЩИЙ АНАЛИЗ КРОВИ
• Наблюдается нормохромная анемия, тромбоцитоз, нейтрофильный лейкоцитоз, повышение СОЭ и СРБ. Отмечается корреляция между уровнем СРБ и активностью заболевания.
• Характерным лабораторным признаком синдрома Черджа—Стросс является эозинофилия (более 1,0х10 9 /л у 97% больных), которая может наблюдаться на любой стадии заболевания. Биохимические исследования.Изменение биохимических показателей неспецифично и зависит от преобладающего поражения тех или иных органов и степени нарушения их функции.
ИММУНОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ
• Антиген цитоплазматических нейтрофилов (ANCA)
Цитоплазматические — ANCA с наиболее высокой частотой обнаруживаются при гранулематозеВегенера, реже при микроскопическом полиартериите и синдроме Черджа— Стросс.
♦Определение ANCA в качестве скринингового теста позволяет увеличить выявляемостьгранулематозаВегенера, особенно на ранней стадии болезни, у больных с лимитированной и атипичной формами заболевания или перекрёстными ангиитными синдромами, а также помогает верифицировать диагноз у некоторых больных с почечной недостаточностью, находящихся на гемодиализе.
♦Специфичность ANCA для гранулематозаВегенера колеблется от 88 до 100%, а чувствительность зависит от активности, распространённости патологического процесса, формы заболевания и варьирует от 28—50% в начальную фазу болезни (поражение только верхних и нижних дыхательных путей при отсутствии признаков васкулита) и до 92% у больных генерализованнымваскулитом.
♦Повышение уровня ANCA у больных в стадии ремиссии является фактором риска развития обострения, а динамика их титра на фоне цитотоксической терапии позволяет дифференцировать обострение самого заболевания от интеркуррентной инфекции.
♦Поскольку гранулематозВегенера очень редкое заболевание, положительная предсказательная ценность ANCA для диагностики этого заболевания очень низкая. Следовательно, определение ANCA целесообразно только при очень высокой вероятности развития гранулематозаВегенера на основании клинических данных и морфологического исследования.
♦ Наличие ANCA в сыворотках крови больных некротизирующимиваскулитами на момент изменения ими режима терапии (переход после индукции ремиссии циклофосфаном на поддерживающие дозы азатиоприна) ассоциируется с высоким риском развития обострений.
• Криоглобулины:маркер криоглобулинемическоговаскулита.
• Снижение концентрации компонентов комплемента:криоглобулинемическийваскулит.
• AT к фосфолипидам.При васкулитах могут встречаться, как правило, в низком, реже в умеренном титрах.
•аБМК- для васкулитов нехарактерно обнаружение данных аутоантител.
•ОпределениеантителIgGкмиелопероксидазе ипротеиназе
•Морфологическое исследование:обязательный компонент постановки диагноза (диагностический критерий) при узелковом полиартериите, гранулематозеВегенера, микроскопическом полиартериите, синдроме Черджа—Стросс, гигантоклеточном артериите.
Инструментальные исследования
• Ангиография: узелковый полиартериит — в случае невозможности провести биопсию или при получении неспецифических результатов; показана перед биопсией печени или почек для выявления микроаневризм, которые при проведении биопсии могут привести к кровотечению; артериит Такаясу, облитерирующий тромбангиит: имеет важное значение как для подтверждения диагноза, так и для оценки динамики и распространения воспалительного процесса.
•Ультразвуковая допплерография: поражение сосудов при артериите Такаясу и облитерирующем тромбангиите.
•Рентгенография лёгких: диагностика поражения лёгких при гранулематозеВегенера, микроскопическом полиангиите, синдроме Черджа—Стросс.
Компьютерная и магнитно-резонансная томография: определение локализации процесса при гранулематозеВегенера, микроскопическом полиангиите, гигантоклеточном артериите, артериите Такаясу.
Показания к консультации специалистов:
Ведение больных системными васкулитами требует мультидисциплинарного подхода.
•Дерматолог: васкулит с поражением кожи.
•Невропатолог: при выявлении неврологических симптомов
•Офтальмолог: при поражении глаз у пациентов с синдромом Бехчета, гранулематозомВегенера, артериитом Такаясу, гигантоклеточным артериитом.
•Отоларинголог: при поражении ЛОР-органов при гранулематозеВегенера.
•Нефролог: поражение почек при системных некротизирущихваскулитах.
•Пульмонолог: поражение лёгких при гранулематозеВегенера, микроскопическом полиартериите, синдроме Черджа—Стросс.
•Инфекционист и фтизиатр: носительство вирусов гепатита В и С, развитие оппортунистических инфекций, туберкулёза.
•Сосудистый хирург: поражение сосудов при артериите Такаясу.
•Хирург: развитие абдоминального болевого синдрома при артериите Такаясу, узелковом полиартериите, геморрагическом васкулите.
Перечень основных диагностических мероприятий:
Дифференциальный диагноз
Лечение
Цели лечения:
· Достижение клинико-лабораторной ремиссии.
· Снижение риска обострений.
· Предотвращение необратимого поражения жизненно важных органов.
· Снижение риска развития побочных эффектов лекарственной терапии.
· Увеличение продолжительности жизни.
Тактика лечения:
Перечень основных медикаментов:
Нестероидные противовоспалительные средства
Глюкокортикоиды
1. Гидрокортизон 2 мл, суспензия для инъекций
2. Метилпреднизолон 250 мг, 500мг, 1000мг, порошок для приготовления инъекционного раствора
3. Триамцинолон 4г, 40мг
4. Бетаметазон 0,1%, мазь, крем
4. Дексаметазон 0,5 мг, 1,5 мг, таблетка
5. Метилпреднизолон 4мг, 16мг в табл.
6. Преднизолон, 5 мг, таб
7. Преднизолон, 30 мг, амп
Иммуносупрессивные лекарственные средства
1. Циклоспорин 25 мг, 100 мг, капс
2. Азатиоприн (имуран) 50 мг, табл
3. Мофетиламикофенолаткапс 250 мг, табл 500 мг
4. Циклофосфамид 50 мг, драже
5. Циклофосфамид 200 мг, флак
6. Метотрексат 2,5 мг, табл
7. Ко-тримоксазол/триметоприм 120 мг, табл
8. Колхицин 1 мг, табл
9. Лефлуномид 10 мг, 20 мг, табл
Перечень дополнительных медикаментов:
Противовирусные препараты (а-интерферон, рибавирин)
Антиагреганты:
1. Пентоксифиллин 2%, 5 мл, амп
2. Дипиридамол (Курантил) 0,25 в табл.
3. Ацетилсалициловая кислота 75 мг, 100 мг, таб
Антикоагулянты:
1. Гепарин 5000 МЕ, флак
2. Клексан 0,4 мл, шприц
3. Фраксипарин 0,3 мл, 0,4 мл, шприц
Гастропротекторы (омепразол)
К основным группам ЛС, используемым при системных васкулитах, относятся ГКС и цитостатики(циклофосфамид, метотрексат, азатиоприн). При ряде форм системных васкулитов используются экстракорпоральные методы очищения крови (плазмаферез) и введение внутривенных иммуноглобулинов.
Дальнейшее ведение. Диспансерное наблюдение ревматолога на амбулаторном этапе лечения, своевременная госпитализация в случае обострения заболевания, распознование осложнений лекарственной терапии, мониторинг клинико-лабораторной активности васкулитов, посещение ревматолога не реже 2 раза в 3 месяца, каждые три месяца контроль обще-клинических и биохимических анализов, исследование липидного профиля (с целью профилактики атеросклероза), денситометрия (диагностика остеопороза), рентгеногафия костей таза (выявление асептического некроза головки бедренной кости), офтальмологическое обследование, определение титров аФЛ.
Индикаторы эффективности лечения:достижение клинико-лабораторной ремиссии
Васкулиты, ограниченные кожей
Общая информация
Краткое описание
РОССИЙСКОЕ ОБЩЕСТВО ДЕРМАТОВЕНЕРОЛОГОВ И КОСМЕТОЛОГОВ
ФЕДЕРАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ВЕДЕНИЮ БОЛЬНЫХ ВАСКУЛИТАМИ, ОГРАНИЧЕННЫМИ КОЖЕЙ
Шифр по Международной классификации болезней МКБ-10
L95; L95.0; L95.1; L95.8; L95.9
ОПРЕДЕЛЕНИЕ
Васкулиты (ангииты) кожи – дерматозы, в клинической и патоморфологической картине которых первоначальным и ведущим звеном выступает неспецифическое воспаление стенок дермальных и гиподермальных кровеносных сосудов разного калибра.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
В настоящее время единая общепринятая классификация васкулитов кожи отсутствует. Для практических целей используется рабочая классификация васкулитов кожи, разработанная О.Л. Ивановым (1997 г.) (табл. 1) [2].
Таблица 1. Классификация васкулитов кожи
| Клинические формы | Синонимы | Основные проявления | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| I. Дермальные васкулиты | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Полиморфный дермальный васкулит: | Синдром Гужеро-Дюперра, артериолит Рюитера, болезнь Гужеро-Рюитера, некротизирующий васкулит, лейкоцитокластический васкулит | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Уртикарный тип | Уртикарный васкулит | Воспалительные пятна, волдыри | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Геморрагический тип | Геморрагический васкулит, геморрагический лейкоцитокластический микробид Мишера-Шторка, анафи-лактоидная пурпура Шенлейна-Геноха, геморрагический капилляротоксикоз | Петехии, отечная пурпура («пальпируемая пурпура»), экхимозы, геморрагические пузыри | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Папулонодулярный тип | Нодулярный дермальный аллергид Гужеро | Воспалительные узелки и бляшки, мелкие отечные узлы | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Папулонекротический тип | Некротический нодулярный дерматит Вертера-Дюмлинга | Воспалительные узелки с некрозом в центре, «штампованные» рубчики | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Пустулезно-язвенный тип | Язвенный дерматит, гангренозная пиодермия | Везикулопустулы, эрозии, язвы, рубцы | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Некротически-язвенный тип | Молниеносная пурпура | Геморрагические пузыри, геморрагический некроз, язвы, рубцы | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Полиморфный тип | Трехсимптомный синдром Гужеро-Дюперра, полиморфно-нодулярный тип артериолита Рюитера | Чаще сочетание волдырей, пурпуры и поверхностных мелких узлов; возможно сочетание любых элементов | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Хроническая пигментная пурпура: | Геморрагически-пигментные дерматозы, болезнь Шамберга-Майокки | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Петехиальный тип | Стойкая прогрессирующая пигментная пурпура Шамберга, болезнь Шамберга | Петехии, пятна гемосидероза | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Телеангиэктатический тип | Телеангиэктатическая пурпура Майокки | Петехии, телеангиэктазии, пятна гемосидероза | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Лихеноидный тип | Пигментный пурпурозный лихеноидный ангиодермит Гужеро-Блюма | Петехии, лихеноидные папулы, телеангиэктазии, пятна гемосидероза | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Экзематоидный тип | Экзематоидная пурпура Дукаса-Капетанакиса | Петехии, эритема, лихенификация, чешуе-корочки, пятна гемосидероза | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| II. Дермо-гиподермальные васкулиты | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Ливедо-ангиит | Кожная форма узелкового периарте-риита, некротизирующий васкулит, ливедо с узлами, ливедо с изъязвлениями | Ветвистое или сетчатое ливедо, узловатые уплотнения, геморрагические пятна, некрозы, язвы, рубцы | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
 узловатая эритема</td> <td>Вариабельный гиподермит Вилановы-Пиньоля, мигрирующая узловатая эритема Беферштедта, болезнь Вилановы</td> <td>Асимметричный плоский узел, растущий по периферии и разрешающийся в центре</td> </tr> <tr> <td>Узловато-язвенный васкулит</td> <td>Нодулярный васкулит, нетуберкулезная индуративная эритема</td> <td>Плотные узлы с изъязвлением, рубцы</td> </tr> </tbody> </table> <h2>Этиология и патогенез</h2> <p>Согласно статистическим данным заболеваемость васкулитами кожи составляет в среднем 38 случаев на миллион, при этом преимущественно болеют женщины [1].</p> <p>Васкулиты в настоящее время рассматривают как полиэтиологическое заболевание. Ведущей является теория иммунокомплексного генеза васкулитов. Наиболее частой причиной развития васкулитов, ограниченных кожей, являются различные острые или хронические инфекции: бактериальные (стафилококки, стрептококки, энтерококки, иерсинии, микобактерии), вирусные (вирус Эпштейна-Барр, вирусы гепатитов В и С, ВИЧ, парвовирус, цитомегаловирус, вирус простого герпеса, вирус гриппа) и грибковые [2–4]. Микробные агенты играют роль антигенов, которые взаимодействуя с антителами, образуют иммунные комплексы, оседающие на стенках сосудов [2, 3, 5–8].</p> <p>Среди экзогенных сенсибилизирующих факторов особое место отводят лекарственным средствам, с приемом которых связано развитие 10% случаев васкулитов кожи. Наиболее часто к поражению сосудов приводят антибактериальные препараты (пенициллины, тетрациклины, сульфаниламиды, цефалоспорины), диуретики (фуросемид, гипотиазид), антиконвульсанты (фенитоин), аллопуринол. Лекарственные вещества, находясь в составе иммунных комплексов, повреждают стенки сосудов, а также стимулируют продукцию антител к цитоплазме нейтрофилов [9, 10].</p> <p>В роли провоцирующего фактора также могут выступать новообразования. В результате продукции дефектных белков клетками опухоли происходит образование иммунных комплексов. Согласно другой теории сходство антигенного состава опухоли и клеток эндотелия может приводить к продукции аутоантител [10]. <br/>Существенную роль в развитии васкулитов, ограниченных кожей, могут играть хронические интоксикации, эндокринопатии, различные виды обменных нарушений, а также повторные охлаждения, психическое и физическое перенапряжение, фотосенсибилизация, венозный застой [11].</p> <!-- WP QUADS Content Ad Plugin v. 2.0.92 --> <div class=) Васкулиты кожи часто выступают в качестве кожного синдрома при диффузных болезнях соединительной ткани (СКВ, ревматоидном артрите и др.), криоглобулинемии, болезнях крови [11]. Клиническая картинаCимптомы, течениеКлинические проявления васкулитов кожи чрезвычайно многообразны. Однако существует ряд общих признаков, клинически объединяющих эту полиморфную группу дерматозов [2,11,12]: Полиморфный дермальный васкулит В зависимости от клинической картины заболевания выделяют различные типы полиморфного дермального васкулита: – Геморрагический тип дермального васкулита встречается наиболее часто. Типичное проявление этого варианта – так называемая пальпируемая пурпура – отечные геморрагические пятна различной величины, локализующиеся обычно на голенях и тыле стоп, легко определяемые не только визуально, но и при пальпации, чем они отличаются от других пурпур. Однако первыми высыпаниями при геморрагическом типе обычно бывают мелкие отечные воспалительные пятна, напоминающие волдыри и вскоре трансформирующиеся в геморрагическую сыпь. При дальнейшем нарастании воспалительных явлений на фоне сливной пурпуры и экхимозов могут формироваться геморрагические пузыри, оставляющие после вскрытия глубокие эрозии или язвы. Высыпаниям, как правило, сопутствует умеренные отеки нижних конечностей. Геморрагические пятна могут появляться на слизистой оболочке полости рта и зева. – Папулонодулярный тип встречается довольно редко. Он характеризуется появлением гладких уплощенных воспалительных узелков округлой формы величиной с чечевицу или мелкую монету, а также небольших поверхностных нерезко очерченных отечных бледно-розовых узлов величиной с лесной орех, болезненных при пальпации. Высыпания локализуются на конечностях, обычно на нижних, редко на туловище, и не сопровождаются выраженными субъективными ощущениями. – Папулонекротический тип проявляется небольшими плоскими или полушаровидными воспалительными нешелушащимися узелками, в центральной части которых вскоре формируется сухой некротический струп обычно в виде черной корочки. При снятии струпа обнажаются небольшие округлые поверхностные язвочки, а после рассасывания папул остаются мелкие «штампованные» рубчики. Высыпания располагаются, как правило, на разгибательных поверхностях конечностей и клинически полностью симулируют папулонекротический туберкулез, с которым следует проводить самую тщательную дифференциальную диагностику. – Пустулезно-язвенный тип обычно начинается с небольших везикулопустул, напоминающих акне или фолликулит, быстро трансформирующихся в язвенные очаги с тенденцией к неуклонному эксцентрическому росту вследствие распада отечного синюшно-красного периферического валика. Поражение может локализоваться на любом участке кожи, чаще на голенях, в нижней половине живота. После заживления язв остаются плоские или гипертрофические, длительно сохраняющие воспалительную окраску рубцы. – Некротически-язвенный тип – наиболее тяжелый вариант дермального васкулита. Он имеет острое (иногда молниеносное) начало и последующее затяжное течение (если процесс не заканчивается быстрым летальным исходом). Вследствие острого тромбоза воспаленных кровеносных сосудов возникает омертвение (инфаркт) того или иного участка кожи, проявляющееся некрозом в виде обширного черного струпа, образованию которого может предшествовать обширное геморрагическое пятно или пузырь. Процесс обычно развивается в течение нескольких часов, сопровождается сильными болями и лихорадкой. Поражение чаще располагается на нижних конечностях и ягодицах. Гнойно-некротический струп сохраняется длительное время. Образовавшиеся после его отторжения язвы имеют различную величину и очертания, покрыты гнойным отделяемым, крайне медленно рубцуются. – Полиморфный тип характеризуется сочетанием различных высыпных элементов, свойственных другим типам дермального васкулита. Чаще отмечают сочетание отечных воспалительных пятен, геморрагических высыпаний пурпурозного характера и поверхностных отечных мелких узлов, что составляет классическую картину так называемого трехсимптомного синдрома Гужеро-Дюперра и идентичного ему полиморфно-нодулярного типа артериолита Рюитера. Хроническая пигментная пурпура – Телеангиэктатический тип (телеангиэктатическая пурпура Майокки) проявляется чаще своеобразными пятнами-медальонами, центральная зона которых состоит из мелких телеангиэктазий (на слегка атрофичной коже), а периферическая – из мелких петехий на фоне гемосидероза. – Лихеноидный тип (пигментный пурпурозный лихеноидный ангиодермит Гужеро-Блюма) характеризуется диссеминированными мелкими лихеноидными блестящими, почти телесного цвета узелками, сочетающимися с петехиальными высыпаниями, пятнами гемосидероза и иногда мелкими телеангиэктазиями. – Экзематоидный тип (экзематоидная пурпура Дукаса-Капетанакиса) отличается возникновением в очагах, помимо петехий и гемосидероза, явлений экзематизации (отечности, разлитого покраснения, папуловезикул, корочек), сопровождающихся зудом. Ливедо-ангиит ДиагностикаДиагностика васкулитов кожи в типичных случаях не представляет существенных затруднений, она базируется на клинико-анамнестических данных (наличие предшествующей общей или очаговой инфекции, прием аллергенных медикаментов, воздействие механических, физических и химических агентов, длительное пребывание на ногах, переохлаждение и др.). В клинической картине важно определить степень активности патологического процесса (табл. 2). Выделяют две степени активности кожного процесса при васкулитах: Для подтверждения диагноза при упорном течении заболевания или атипичной его разновидности необходимо проведение патогистологического исследования пораженного участка кожи. Наиболее характерные патогистологические признаки кожных васкулитов: набухание и пролиферация эндотелия кровеносных сосудов, инфильтрация сосудистых стенок и их окружности лимфоцитами, гистиоцитами, нейтрофилами, эозинофилами и другими клеточными элементами, явления лейкоцитоклазии (разрушение ядер лейкоцитов вплоть до образования «ядерной пыли»), фибриноидные изменения сосудистых стенок и окружающей их ткани вплоть до сплошного или сегментарного некроза, наличие эритроцитарных экстравазатов. Основным патогистологическим критерием васкулита всегда остается наличие признаков изолированного воспаления сосудистой стенки [2,11–14]. Таблица 2. Клиническая и лабораторная характеристика степени активности патологического процесса при васкулитах кожи
Дифференциальный диагнозДифференциальный диагноз васкулитов кожи проводят с туберкулезом кожи, экземой и пиодермиями. ЛечениеЦели лечения Общие замечания по терапии Схемы лечения Полиморфный дермальный васкулит Степень активности I Нестероидные противовоспалительные средства (B)[2, 13] Антигистаминные препараты (В) Наружно: Степень активности II Системные глюкокортикостероиды (А) Корректоры метаболизма костной и хрящевой ткани в комбинациях: Нестероидные противовоспалительные средства (В) Цитостатики (А) [16] Антибактериальные препараты (В) [13] Ангиопротекторы и корректоры микроциркуляции(A) [2, 18, 19] Венотонизирующие и венопротекторные средства(A) [2, 18, 19] Антигистаминные препараты (В) [13] Антикоагулянты (D) [2] Дезинтоксикационная терапия (D) [2] Хроническая пигментная пурпура Хинолины (А) [14, 20] Витамины (D) Ангиопротекторы и корректоры микроциркуляции(A) [2, 18, 19] Венотонизирующие и венопротекторные средства(A) [2, 18, 19] Наружно: Ливедо-ангиит Степень активности I Нестероидные противовоспалительные средства (В)[2] Ангиопротекторы и корректоры микроциркуляции (А) [2, 19, 20] Венотонизирующие и венопротекторные средства(A) [2, 19, 20] Витамины (D) Степень активности II Системные глюкокортикостероиды (А) Цитостатики (А) [2,18,17] Ангиопротекторы и корректоры микроциркуляции (А) [2, 19, 20] Антикоагулянты (D) [2] Дезинтоксикационная терапия (D) [2] Наружно: Ангиопротекторы и корректоры микроциркуляции: Особые ситуации Требования к результатам лечения Тактика при отсутствии эффекта от лечения ПРОФИЛАКТИКА Госпитализация— Васкулиты, ограниченные кожей, II степени активности; ИнформацияИсточники и литератураИнформацияПерсональный состав рабочей группы по подготовке федеральных клинических рекомендаций по профилю «Дерматовенерология», раздел «Васкулиты, ограниченные кожей»: 1. Олисова О.Ю – профессор, доктор медицинских наук, заведующая кафедрой кожных болезней лечебного факультета ГБОУ ВПО Первого МГМУ им. И.М. Сеченова Минздрава России. МЕТОДОЛОГИЯ Методы, использованные для сбора/селекции доказательств: Описание методов, использованных для сбора/селекции доказательств: Методы, использованные для оценки качества и силы доказательств: Рейтинговая схема для оценки силы рекомендаций:
Методы, использованные для анализа доказательств: Методы, использованные для формулирования рекомендаций: Рейтинговая схема для оценки силы рекомендаций: Индикаторы доброкачественной практики (Good Practice Points – GPPs): Экономический анализ: Метод валидизации рекомендаций: Описание метода валидизации рекомендаций: Консультация и экспертная оценка: Рабочая группа: Основные рекомендации: Не пропустите наши новые статьи: Подписаться авторизуйтесь 0 комментариев Старые | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||